Тромбоэмболия легочной артерии
Тромбоэмболия легочной
артерии (ТЭЛА) - одно из наиболее распространенных и грозных осложнений многих
заболеваний послеоперационного и послеродового периодов, неблагоприятно
влияющее на их течение и исход.
Практическая значимость проблемы
ТЭЛА в настоящее время определяется, во-первых, явным нарастанием частоты
легочных эмболий при самых разнообразных заболеваниях; во-вторых, значительным
увеличением частоты послеоперационных и посттравматических эмболий, чаще
возникающих при сложных хирургических вмешательствах; в-третьих, тем
обстоятельством, что ТЭЛА становится третьей по частоте причиной смерти в
высокоразвитых странах, уступая только сердечно-сосудистым заболеваниям и
злокачественным новообразованиям.
Актуальность проблемы ТЭЛА обусловлена
не только тяжестью течения заболевания и высокой летальностью, но и трудностями
своевременной диагностики этого осложнения из-за полиморфизма развивающихся
клинических синдромов. По данным многочисленных патологоанатомических
исследований (П.К. Пермяков, 1991; G. Stevanovic и соавт., 1986), в 50 - 80%
случаев ТЭЛА не диагностируется вообще, а во многих случаях ставится лишь
предположительный диагноз. Многие больные умирают в первые часы от начала
заболевания, не получая адекватного лечения. При этом летальность среди
нелеченных пациентов достигает 40%, тогда как при проведении своевременной
терапии она не превышает 10% (К. Grosser, 1980).
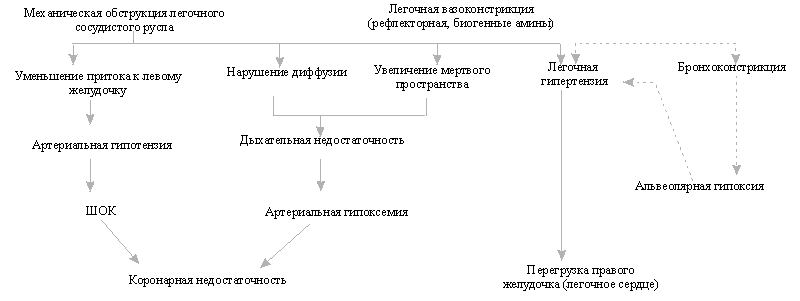
Схема 1. Патофизиология ТЭЛА
Частота и этиология ТЭЛА
В большинстве случаев причиной
развития ТЭЛА является тромбоз глубоких вен ног (ТГВ). ТГВ - распространенное
заболевание, ежегодная частота его возникновения составляет 100 на 100 000 населения
[1]. Он занимает третье место среди сердечно-сосудистых заболеваний после ИБС и
инсульта головного мозга. Венозный тромбоз, выявляемый методами радиометрии с
фибриногеном, меченным 125I, и флебографии, при инфаркте миокарда
диагностируется у 5 - 20% больных, инсульте головного мозга - у 60 - 70%,
заболеваниях внутренних органов - у 10 - 15%, после ортопедических операций - у
50 - 75%, простатэктомии - у 40%, в абдоминальной и торакальной хирургии - у
30% пациентов [2].
Несвоевременное выявление и
недостаточно эффективное лечение венозного тромбоза повышает риск развития
ТЭЛА. Наиболее частой причиной ТЭЛА являются отрыв венозного тромба и закупорка
им части или всего русла легочной артерии.
По данным патологоанатомического
исследования 749 умерших с ТЭЛА, основным источником эмболии был тромбоз в
системе нижней полой вены (83,6%), при этом в 68,1% случаев он локализовался в
бедренной, подвздошной и нижней полой венах [3]. Значительно реже (3,4%) имел
место тромбоз в полостях правого сердца и в системе верхней полой вены. В 13%
случаев источник ТЭЛА установить не удалось. В структуре заболеваний,
осложнившихся развитием ТЭЛА, наибольшую долю составляли злокачественные
новообразования (29,9%), сердечно-сосудистые (28,8%) и цереброваскулярные (26,6%)
заболевания. В целом частота ТЭЛА среди всех умерших составила 7,2%.
Таблица 1. Частота (в %) клинических симптомов у больных с
различной локализацией легочной эмболии
|
Клинические симптомы
|
Локализация эмболии
|
|
Ствол, главные ветви (n=118)
|
долевые, сегментарные ветви (n=124)
|
мелкие ветви (n=106)
|
|
|
Сердечно-сосудистые:
|
|
|
боли за грудиной
|
31,4
|
15,3*
|
3,1*
|
|
бледность кожных покровов
|
68,6
|
61,3
|
46,6*
|
|
набухание шейных вен
|
32,2
|
8,9*
|
2,1*
|
|
тахикардия более 90 в 1 мин
|
86,5
|
83,6
|
61,4*
|
|
акцент II тона над легочной артерией
|
35,6
|
14,5*
|
13,8
|
|
артериальная гипотензия
|
34,2
|
16,2*
|
12,4
|
|
нарушения ритма сердца
|
38,1
|
52,4*
|
46,5
|
|
увеличение печени
|
11,0
|
5,6
|
3,2
|
|
Легочно-плевральные:
| |
|
боли в грудной клетке
|
34,7
|
58,9*
|
61,1
|
|
одышка
|
86,4
|
69,4*
|
66,8
|
|
цианоз лица, шеи
|
29,7
|
20,2
|
16,2
|
|
кашель
|
18,8
|
48,4
|
51,1
|
|
кровохарканье
|
17,6
|
34,7*
|
36,6
|
|
шум трения плевры
|
14,4
|
39,5*
|
28,7
|
|
хрипы над легкими
|
17,8
|
54,0*
|
52,3
|
|
Церебральные:
|
|
|
потеря сознания
|
41,4
|
18,5*
|
-
|
|
головокружение
|
48,1
|
26,2*
|
14,8*
|
|
Абдоминальные:
|
|
боли в правом подреберье
|
12,7
|
11,4
|
5,6*
|
|
повышение температуры тела
|
43,2
|
65,3*
|
51,4
|
|
признаки венозного тромбоза нижних конечностей
*р < 0,05
|
36,4
|
28,6
|
30,3
|
При тромбозе
подвздошно-бедренного сегмента риск ТЭЛА составляет 40 - 50%, при тромбозе вен
голеней - 1 - 5% [4].
В условиях многопрофильного
клинического стационара ТЭЛА ежегодно наблюдается у 15 - 20 из 1000 лечившихся
больных, включая подвергавшихся оперативным вмешательствам (A. Sasahara и
соавт., 1993).
Факторами риска возникновения ТГВ и
ТЭЛА являются пожилой и старческий возраст, гиподинамия, иммобилизация,
хирургические операции, злокачественные новообразования, хроническая сердечная
недостаточность, варикозное расширение вен ног, ТГВ и ТЭЛА в анамнезе,
беременность и роды, травмы, использование оральных контрацептивов,
гепарин-индуцированная тромбоцитопения, ожирение, некоторые заболевания
(болезнь Крона, эритремия, нефротический синдром, системная красная волчанка,
пароксизмальная ночная гемоглобинурия), наследственные факторы (гомоцистинурия,
дефицит антитромбина III, протеинов С и S, дисфибриногенемия).
Патогенез ТГВ
Патогенез тромбоза связан с тремя
основными факторами (триада Вирхова) - повреждением сосудистой стенки,
нарушением кровотока (стаз) и изменением свертывающих свойств крови.
Начальным этапом тромбогенеза в
большинстве случаев является нарушение целостности интимы сосуда.
"Обнаженный" субэндотелиальный коллаген - мощный стимулятор адгезии
тромбоцитов, из которых высвобождается ряд биологически активных веществ (АДФ,
серотонин, фактор 3, тромбопластин и др.), что способствует их агрегации и
запуску коагуляционного каскада с участием всех факторов свертывания крови.
Конечным результатом этого процесса является образование тромбина, превращающего
фибриноген в фибрин. Это приводит к формированию фибрин-тромбоцитарного тромба,
который частично или полностью закрывает просвет сосуда. Вслед за этим
происходит процесс разрушения венозного тромба (фибринолиз, организация
тромботических масс), продолжающийся в течение 7 - 10 дней. Этот период
является наиболее угрожающим в плане развития тромбоэмболии.
Таблица 2. Частота (в %) изменений на ЭКГ при ТЭЛА в
зависимости от локализации эмболии
|
Изменения на ЭКГ
|
Локализация эмболии
|
|
ствол, главные ветви (n=97)
|
долевые, сегментарные ветви (n=124)
|
мелкие ветви (n=106)
|
|
Признаки острой перегрузки правого желудочка
|
69,0
|
41,8
|
11,1
|
|
В том числе:
|
|
|
SI QIII
|
29,3
|
9,4
|
|
|
отрицательный ТIII, a VF
|
14,3
|
8,0
|
|
|
Отрицательный ТV 1-3
|
25,4
|
24,4
|
11,1
|
|
P - pulmonale
|
7,9
|
7,0
|
3,1
|
|
Признаки острой коронарной недостаточности
|
23,0
|
10,4*
|
-
|
|
Нарушения ритма и проводимости:
|
|
|
синусовая тахикардия
|
86,5
|
83,6
|
61,4*
|
|
мерцание предсердий
|
5,6
|
5,5
|
2,1
|
|
экстрасистолия
|
24,6
|
26,4
|
23,2
|
|
желудочковая тахикардия
|
1,6
|
|
|
|
фибрилляция желудочков
|
1,6
|
0,5
|
|
|
блокада правой ножки пучка Гиса
|
11,9
|
6,0*
|
1,1*
|
|
полная поперечная блокада
|
1,6
|
|
|
|
идиовентрикулярный ритм
|
0,8
|
|
|
|
Отсутствовали
*p < 0,05
|
7,9
|
17,4*
|
38,0*
|
При любой локализации тромбоза в
системе нижней полой вены (НПВ) исходной точкой тромботического процесса
являются вены, дренирующие мышцы голени. Распространение тромботического
процесса с поверхностных и глубоких вен голеней на бедренную вену происходит
через большую подкожную вену бедра либо через коммуникационные вены. Такой тромб
первоначально имеет меньший диаметр, чем просвет бедренной вены. Он не
обтурирует вену и приобретает характер "флотирующего" тромба, длина
которого может достигать 15 - 20 см. В этот период флотирующий тромб не дает
клинической картины подвздошно-бедренного тромбоза, так как кровоток в этих
венах сохранен. Однако в данной стадии процесса имеется высокая степень
вероятности эмболии. При этом частота ТЭЛА составляет 12,5%, а летальность - до
5%.
При первичном тромботическом
процессе в глубоких венах голеней и развитии восходящего тромбоза наиболее
опасен момент перехода тромбоза с глубоких вен голеней на подколенную вену, так
как диаметр тромба меньше подколенной вены, что создает условия для ТЭЛА.
"Флотирующие" тромбы в системе НПВ являются основной причиной
массивной ТЭЛА, причем наиболее часто такой тромб локализуется в илеокавальном
сегменте (76,9%), реже - в подколенно-бедренном сегменте (23,1%).Первичный
тромботический процесс может локализоваться в общей, наружной или внутренней
подвздошных венах; этому могут способствовать повреждение сосудистой стенки,
спайки и перегородки в этих венах, нарушающие кровоток.
Патогенез ТЭЛА
Тромбоэмболия приводит к полной или
частичной окклюзии ветвей легочных артерий, которая вызывает респираторные и
гемодинамические нарушения (схема 1). В результате окклюзии ветвей легочной
артерии появляется неперфузируемый, но вентилируемый участок легочной ткани
("мертвое пространство"), происходит спадение респираторных отделов
легкого и в зоне поражения развивается бронхиальная обструкция. Одновременно
снижается выработка альвеолярного сурфактанта, что также способствует развитию
ателектаза легочной ткани, который появляется уже к исходу 1 - 2-х суток после
прекращения легочного кровотока. Возникает артериальная гипоксемия.
Уменьшение емкости легочного
артериального русла приводит к повышению сосудистого сопротивления, развитию
гипертензии в малом круге кровообращения и острой правожелудочковой
недостаточности. Поскольку лишь выключение из активного кровотока более 50%
сосудистого русла приводит к значимому повышению давления в легочной артерии,
то считают, что в развитии гемодинамических нарушений наряду с механической
закупоркой легочной артерии существенную роль играют рефлекторные и гуморальные
механизмы вазоконстрикции, обусловленные выделением из тромбоцитов серотонина,
тромбоксана, гистамина. Участие гуморальных механизмов объясняет нередко
наблюдаемое несоответствие между тяжестью сердечно-сосудистых расстройств и
объемом эмболической окклюзии легочных сосудов.
В 10 - 30% случаев течение ТЭЛА
осложняется развитием инфаркта легкого. Поскольку легочная ткань обеспечивается
кислородом через систему легочных, бронхиальных артерий и воздухоносные пути,
то наряду с эмболической окклюзией ветвей легочной артерии для развития
инфаркта легкого необходимыми условиями являются снижение кровотока в
бронхиальных артериях и/или нарушение бронхиальной проходимости. Поэтому
наиболее часто инфаркт легкого наблюдается при ТЭЛА, осложняющей течение
застойной сердечной недостаточности, митрального стеноза, хронических
обструктивных заболеваний легких.
Большинство "свежих"
тромбоэмболов в сосудистом русле легких подвергаются лизису и организации.
Лизис эмболов начинается с первых дней болезни и продолжается в течение 10 - 14
сут. С восстановлением капиллярного кровотока увеличивается продукция
сурфактанта и происходит обратное развитие ателектазов легочной ткани
Диагностика ТЭЛА
Своевременная прижизненная
диагностика ТЭЛА нередко представляет значительные трудности. Краеугольным
камнем диагностики является настороженность врача, опирающаяся на оценку
факторов риска развития ТЭЛА и клинических симптомов, отражающих ее наличие.
Кроме установления диагноза ТЭЛА, принципиально важно получить информацию о
локализации, характере и объеме эмболического поражения, состоянии гемодинамики
в большом и малом круге кровообращения, а также об источнике
эмболизации.Тщательно собранный анамнез и проведенное физикальное обследование
определяют объем лабораторно-инструментальных исследований, которые можно
разделить на две группы:
- обязательные исследования,
которые проводятся всем больным с подозрением на ТЭЛА (регистрация ЭКГ,
рентгенография органов грудной клетки, эхокардиография, перфузионная
сцинтиграфия легких, ультразвуковая допплерография магистральных вен ног);-
исследования по показаниям (ангиопульмонография, илеокаваграфия, измерение
давления в полостях правого сердца и легочной артерии).
Клинические проявления ТЭЛА
Клиническая картина и течение ТЭЛА
в значительной степени определяются числом и калибром обтурированных легочных
сосудов, темпами развития эмболического процесса и степенью возникающих при
этом гемодинамических расстройств.
љљљВнезапно возникающая, нередко необъяснимая одышка - наиболее характерный
симптом ТЭЛА. Одышка носит инспираторный характер, "тихая"; ортопноэ
не наблюдается. Столь же постоянно, как и одышка, отмечается тахикардия с
частотой сердечных сокращений более 100 в минуту. Наблюдается бледность кожных
покровов, которые приобретают пепельный оттенок, выраженный цианоз чаще имеет
место при массивной ТЭЛА.
љљљБолевой синдром встречается в нескольких вариантах. При эмболии основного
ствола легочной артерии нередко возникают раздирающие загрудинные боли,
обусловленные тем, что эмбол раздражает нервные окончания, заложенные в стенке
легочной артерии. Иногда боли могут напоминать таковые при стенокардии, что
связывают с резким уменьшением коронарного кровотока вследствие снижения
ударного и минутного объемов сердца. При инфаркте легкого отмечаются острые
боли в грудной клетке, усиливающиеся при дыхании и кашле. Могут наблюдаться
резкие боли в правом подреберье, сочетающиеся с парезом кишечника, икотой,
симптомами раздражения брюшины, связанные с острым набуханием печени при
правожелудочковой недостаточности или с развитием массивного инфаркта правого
легкого.
Синдром острого легочного сердца проявляется
набуханием шейных вен, патологической пульсацией в эпигастральной области. Во
втором межреберье слева от грудины выслушиваются акцент II тона и систолический
шум над мечевидным отростком или в четвертом межреберье у левого края грудины
отмечается ритм галопа. При этом значительно повышено центральное венозное
давление (ЦВД). Артериальная гипотензия (транзиторная или стойкая) -
характерный признак ТЭЛА, обусловленный эмболической блокадой легочного
кровотока, приводящей к резкому уменьшению притока крови к левой половине
сердца. Выраженная артериальная гипотензия, как правило, свидетельствует о
наличии массивной ТЭЛА.
Кровохарканье наблюдается у 30 %
больных с ТЭЛА и обусловлено инфарктом легкого, для которого характерны боли в
грудной клетке, повышение температуры тела, появление плеврального выпота.
При массивной ТЭЛА могут
наблюдаться церебральные нарушения (обморок, судороги, рвота, кома), в основе
которых лежит гипоксия головного мозга.
Иногда ТЭЛА осложняется острой
почечной недостаточностью, в патогенезе которой ведущая роль принадлежит
резкому снижению АД в сочетании с констрикцией прегломерулярных сосудов, что
приводит к снижению фильтрационного давления в клубочках.
Ни один из перечисленных выше
симптомов не является патогномоничным для ТЭЛА. В то же время отсутствие таких
симптомов, как одышка, тахипноэ, тахикардия, боли в грудной клетке, ставит под
сомнение диагноз ТЭЛА. Значение этих симптомов существенно возрастает при
обнаружении признаков ТГВ.
Инфаркт легкого развивается
преимущественно при тромбоэмболии долевых и сегментарных ветвей легочной
артерии. Его развитие зависит не только от калибра обтурированного сосуда, но и
от состояния коллатерального кровообращения, бронхолегочного аппарата.
Формирование инфаркта легкого обычно начинается на 2 - 3 сутки после
эмболизации, а полное его развитие происходит за 1 - 3 нед.
Клиническими признаками легочного
инфаркта являются боли в грудной клетке, кровохарканье, одышка, тахикардия,
крепитация, влажные хрипы над соответствующим участком легкого, повышение
температуры тела.
Боль в соответствующей половине
грудной клетки появляется на 2 - 3-й день после тромбоэмболии. Она обусловлена
реактивным плевритом над инфарцированным участком легкого, усиливается при
глубоком дыхании, кашле, иногда при надавливании на соответствующие межреберные
промежутки. По мере разрешения фибринозного плеврита или накопления в
плевральной полости выпота боль исчезает. При вовлечении в процесс
диафрагмальной плевры может наблюдаться псевдосимптоматика острого живота.
Кровохарканье при инфаркте легкого
появляется у 10 - 56 % больных. Возникает на 2 - 3 сутки после легочной
эмболии, т.е. в период формирования инфаркта легкого. В большинстве случаев оно
скудное, продолжается несколько дней (иногда до 2 - 4 нед).
љљљПовышение температуры тела, как правило, наблюдается с 1 - 2-го дня болезни,
сохраняется несколько дней (реже - 1 - 3 нед). Температура тела субфебрильная,
при развитии инфарктной пневмонии повышается до 38,5 - 39оС.
љљљПритупление перкуторного звука, усиление голосового дрожания, влажные хрипы
и крепитация отмечаются только при обширных инфарктах легкого и инфарктных
пневмониях. В период формирования инфаркта легкого появляется шум трения
плевры, который выслушивается в течение нескольких часов или дней и исчезает по
мере разрешения фибринозного плеврита или накопления в полости плевры
экссудата.
Экссудативный плеврит развивается у
половины больных инфарктом легкого. Серозный или геморрагический экссудат имеет
небольшой объем. Большие выпоты в плевральную полость наблюдаются лишь у
больных с тяжелой сердечной недостаточностью. Иногда развивается стойкий
экссудативный плеврит, который способствует затяжному течению заболевания.
Иногда инфаркт легкого осложняется
образованием каверны вследствие секвестрации некротического очага. Обширная
полость распада может образоваться в течение нескольких дней. Процессу распада
в зоне инфаркта способствуют предшествующие поражения легких и добавочная
бронхогенная инфекция, большие размеры инфаркта. В редких случаях инфаркт
легкого может осложняться развитием абсцедирующей пневмонии, эмпиемы плевры и
спонтанного пневмоторакса.
Диагностика инфаркта легкого в
типичных случаях не вызывает больших трудностей. Однако если эпизод одышки,
боли в грудной клетке, тахикардии был недооценен, кровохарканье не развилось,
отсутствуют и мало выражены проявления легочно-плеврального синдрома, то
распознавание инфаркта легкого может быть затруднено.
Рецидивирующая ТЭЛА
Рецидивирующее течение заболевания
наблюдается у 9,4 - 34,6% больных с ТЭЛА. Число рецидивов тромбоэмболии у 1
больного может составлять от 2 до 18 - 20, причем большинство из них носит
характер микроэмболии. У трети больных с массивной ТЭЛА ее развитию
предшествуют эмболии ветвей легочной артерии.
Рецидивирующие легочные эмболии
чаще всего возникают на фоне сердечно-сосудистых заболеваний, протекающих с
нарушениями ритма и сердечной недостаточностью, злокачественных новообразований,
а также после операций на органах брюшной полости.
В большинстве случаев
рецидивирующие ТЭЛА не имеют ярких клинических проявлений, протекают латентно,
под маской других заболеваний, что создает значительные диагностические
трудности, особенно если врачу не удается своевременно выявить факторы риска.
Рецидивирующее течение ТЭЛА
приводит к развитию пневмосклероза, эмфиземы легких, прогрессирующей легочной
гипертензии, правожелудочковой сердечной недостаточности. Очередной рецидив заболевания
может привести больного к внезапной смерти от массивной эмболии.
Рецидивы ТЭЛА могут протекать под
маской других заболеваний и проявляться следующим образом: повторными
"пневмониями" неясной этиологии, часть которых протекает как
плевропневмония; быстропреходящими (в течение 2 - 3 сут) сухими плевритами,
экссудативным плевритом, особенно с геморрагическим выпотом; повторными
немотивированными обмороками, коллапсами, нередко сочетающимися с ощущением
нехватки воздуха и тахикардией; внезапно возникающим чувством сдавления в
груди, протекающим с затруднением дыхания и последующим повышением температуры
тела; "беспричинной" лихорадкой, не поддающейся антибактериальной
терапии; пароксизмальной одышкой с ощущением нехватки воздуха и тахикардией;
появлением или прогрессированием сердечной недостаточности, резистентной к
лечению; появлением и прогрессированием симптомов подострого или хронического
легочного сердца при отсутствии анамнестических указаний на хронические
заболевания бронхолегочного аппарата.
Таблица 3.Частота (в %) рентгенологических изменений при
ТЭЛА различной локализации
|
Рентгенологические изменения
|
Локализация эмболии
|
|
ствол, главные ветви (n=96)
|
долевые, сегментарные ветви (n=105)
|
мелкие ветви (n=106)
| |
|
Cимптом Вестермарка
|
5,2
|
1,9
|
-
|
|
Высокое стояние купола диафрагмы
|
16,7
|
14,5
|
11,7
|
|
Признаки острого легочного сердца
|
15,6
|
1,9*
|
-
|
|
Расширение корней легких
|
16,6
|
3,8*
|
-
|
|
Плевральный выпот
|
8,1
|
14,6
|
15,3
|
|
Дисковидные ателектазы
|
3,1
|
7,6
|
8,2
|
|
Инфаркт легкого, инфарктная пневмония
*p < 0,05
|
17,7
|
33,3
|
37,4
|
|
|
|
|
|
Клинические проявления ТГВ
Клиническая картина ТГВ зависит
прежде всего от первичной локализации тромба. Флеботромбоз ног начинается на
уровне подошвенной венозной дуги, задней большеберцовой или малоберцовой вены,
поэтому его клинические проявления наблюдаются со стороны стопы или икроножных
мышц: спонтанная боль в области стопы и голени, усиливающаяся при ходьбе;
появление боли в икроножных мышцах при проведении провокационных тестов (пробы
Мозеса, Хоманса, Ловенберга и др.); наличие видимого отека голени и стопы или
выявление асимметрии окружности голеней (более 1 см).
При илеофеморальном тромбозе
отмечается интенсивная спонтанная боль в подвздошной области и бедре. Боль
возникает при надавливании на общую бедренную вену в области паховой связки.
При полной окклюзии подвздошно-бедренного венозного сегмента или общей
подвздошной вены наблюдается отек всей пораженной ноги, начинающийся на уровне
стопы и распространяющийся на голень, колено и бедро. При частичном тромбозе
вены течение заболевания мало- или бессимптомное.
Для тромбоза НПВ характерны
появление боли в животе, поясничной области и половых органах, выраженный отек
ног, половых органов и передней брюшной стенки, через 7 - 10 дней развивается
коллатеральная венозная сеть в паховой области, боковых частях брюшной стенки.
Клинические признаки ТГВ,
подтвержденного данными флебографии и радио- нуклидными методами, выявляются
лишь у трети больных.
Лабораторные и инструментальные методы диагностики ТЭЛА и ТГВ
В диагностике ТЭЛА лабораторные
исследования имеют вспомогательное значение. При массивной эмболии отмечаются
гипокапния и дыхательный алкалоз. У больных с ТЭЛА, осложнившейся развитием
инфаркта легких, наблюдается умеренная гипербилирубинемия. Активность
аминотрансфераз сыворотки и креатинфосфокиназы не меняется, что имеет значение
для дифференциальной диагностики легочных эмболий и инфаркта миокарда. При
развитии инфаркта легкого могут наблюдаться лейкоцитоз и ускорение СОЭ.
Наиболее специфичны и корригируют с
тяжестью легочной эмболии остро возникшие изменения на ЭКГ, отражающие поворот
оси сердца по часовой стрелке и отчасти ишемию миокарда: появление зубца QIII
и инверсия зубца TIII, иногда в сочетании с выраженным зубцом QаVF
и отрицательным зубцом TII, инверсия зубцов Т в правых грудных
отведениях - от VI до V4, а также появление глубокого
зубца S1 и углубление зубцов S в левых грудных отведениях. Может
развиваться блокада правой ножки пучка Гиса, иногда сопровождающаяся
трепетанием или мерцанием предсердий Признаки острой перегрузки правого
желудочка достоверно чаще наблюдаются при эмболии ствола и главных ветвей
легочной артерии, чем при поражении долевых и сегментарных ветвей.
Диагностическая значимость
изменений на ЭКГ возрастает при их сопоставлении с данными анамнеза,
физикального обследования и результатами исследования активности
кардиоспецифических ферментов.
Рентгенологические признаки ТЭЛА
малоспецифичны. Наиболее характерны симптомы острого легочного сердца:
расширение верхней полой вены, тени сердца вправо и выбухание конуса легочной
артерии. Расширение конуса легочной артерии проявляется сглаживанием талии
сердца или выбуханием второй дуги за левый контур. Могут наблюдаться расширение
корня легкого, его обрубленность и деформация на стороне поражения.
При эмболии в одну из главных
ветвей легочной артерии, в долевые или сегментарные ветви при отсутствии
фоновой бронхолегочной патологии может наблюдаться обеднение
("просветление") легочного рисунка (симптом Вестермарка).
Высокое стояние купола диафрагмы на
стороне поражения обусловлено, вероятно, поражением диафрагмальной плевры,
уменьшением кровенаполнения пораженного сегмента или доли, рефлекторным
влиянием на диафрагмальный нерв.
Дисковидные ателектазы нередко
предшествуют развитию инфаркта легкого и обусловлены обструкцией бронха за счет
появления геморрагического секрета или увеличения количества бронхиальной
слизи, а также снижением выработки альвеолярного сурфактанта.
Рентгенологическая картина инфаркта
легкого может ограничиваться признаками плеврального выпота, объем которого
может варьировать от 200 - 400 мл до 1 - 2 л. Типичная картина инфаркта легкого
обнаруживается не ранее 2-го дня заболевания в виде четко очерченного
затемнения треугольной формы с основанием, расположенным субплеврально, и
вершиной, направленной в сторону ворот. Из-за инфильтрации окружающей зоны
инфаркта легочной ткани затемнение может принимать округлую или неправильную
форму. Инфаркт легкого наблюдается лишь у трети больных, перенесших ТЭЛА.
Рентгенография органов грудной
клетки имеет большое значение при дифференциальной диагностике ТЭЛА с
синдромосходными заболеваниями (крупозная пневмония, спонтанный пневмоторакс,
массивный плевральный выпот, расслаивающая аневризма грудной аорты,
экссудативный перикардит), а также при оценке результатов перфузионной
сцинтиграфии легких.
Эхокардиография позволяет
визуализировать тромбы в полостях правого сердца, оценивать гипертрофию правого
желудочка, степень легочной гипертензии.
Наиболее часто при массивной ТЭЛА
наблюдаются расширение правого желудочка, парадоксальное движение
межжелудочковой перегородки, свидетельствующее об объемной перегрузке правого
желудочка, утолщение передней стенки правого желудочка и межжелудочковой
перегородки в ранние сроки развития ТЭЛА, что связывают с отеком миофибрилл в
результате затруднения оттока крови из венозного венечного синуса в
переполненное правое предсердие, отмечаются также перикардиальный выпот,
шунтирование крови справа налево через открытое овальное окно. Этот метод имеет
большое значение для оценки регрессии эмболической блокады легочного кровотока
в процессе лечения, а также для дифференциальной диагностики ТЭЛА с
синдромосходными заболеваниями (инфаркт миокарда, выпотной перикардит,
расслаивающая аневризма грудной аорты).
Перфузионная сцинтиграфия легких
(ПСЛ) основана на визуализации периферического сосудистого русла легких с
помощью макроагрегатов альбумина человека, меченного 99Тс или 125I.
Для дефектов перфузии эмболического генеза характерны четкая очерченность,
треугольная форма и расположение, соответствующее зоне кровоснабжения
пораженного сосуда (доля, сегмент); нередко имеет место множественность дефектов
перфузии. ПСЛ не позволяет установить точную локализацию тромбоэмболов,
поскольку она выявляет не сам пораженный сосуд, а зону, которую он снабжает
кровью. Однако при поражении главных ветвей легочной артерии топический диагноз
ТЭЛА может быть установлен. Так, окклюзия одной из главных легочных ветвей
проявляется отсутствием накопления радиофармацевтического препарата в
соответствующем легком. При наличии неокклюзирующего тромбоэмбола в легочной
артерии отмечаются диффузное снижение радиоактивности всего легкого, деформация
и уменьшение легочного поля.
Дефекты накопления изотопа в легких
могут наблюдаться и при других заболеваниях, нарушающих кровообращение в
легких: пневмония, ателектаз, опухоль, эмфизема, поликистоз, пневмосклероз,
бронхоэктазы, плевральный выпот, артериит и др. При выявлении перфузионных
дефектов, захватывающих долю или целое легкое, сцинтиграфия лишь позволяет
подтвердить ТЭЛА в 81% случаев. Наличие лишь сегментарных дефектов снижает этот
показатель до 50%, а субсегментарных - до 9%.
Специфичность ПСЛ существенно
повышается при сопоставлении результатов этого метода с рентгенологическими
данными. Наличие дефектов перфузии, не совпадающих по локализации с
патологическими изменениями на рентгенограмме, свидетельствует о наличии ТЭЛА.
Другим методом повышения
специфичности ПСЛ является параллельное проведение вентиляционной сцинтиграфии
легких с ингаляцией инертного радиоактивного газа (127Хе, 133Хе).
Если при выявлении сегментарного или долевого дефекта перфузии отсутствуют
нарушения вентиляции в этой зоне, то вероятность наличия ТЭЛА весьма высока.
При наличии в зоне перфузионных дефектов нарушений вентиляции подтвердить или
отвергнуть диагноз ТЭЛА трудно, что диктует необходимость проведения
ангиопульмонографии.
Отсутствие нарушений перфузии
легких позволяет с достаточной уверенностью отвергнуть ТЭЛА.
По сцинтиграмме можно вычислить
объем эмболического поражения с помощью метода экспертной оценки (Н. Strauss и
соавт., 1970).
В связи с широким диапазоном получаемой
диагностической информации и малой инвазивностью ПСЛ является методом скрининга
при обследовании больных с подозрением на ТЭЛА.
Ангиографическое исследование
является "золотым стандартом" в диагностике ТЭЛА. Наиболее
характерным ангиографическим признаком ТЭЛА является дефект наполнения в
просвете сосуда. Дефект наполнения может иметь цилиндрическую форму и
значительный диаметр, что указывает на первичное формирование в илеокавальном
сегменте.
Другим прямым признаком ТЭЛА
является "ампутация" сосуда, т.е. обрыв его контрастирования.
Дистальнее окклюзии определяется аваскулярная зона. При массивной ТЭЛА этот
симптом на уровне долевых артерий наблюдается в 5 % случаев, чаще (у 45%
больных) он обнаруживается на уровне долевых артерий, дистальнее расположенного
в главной легочной артерии тромбоэмбола.
Косвенные ангиографические симптомы
ТЭЛА: расширение главных легочных артерий, уменьшение числа контрастированных
периферических ветвей (симптом мертвого или подрезанного дерева), деформация
легочного рисунка, отсутствие или задержка венозной фазы контрастирования.
Ретроградная илеокаваграфия
позволяет визуализировать глубокие вены бедра, подвздошные, особенно
внутренние, и НПВ; из одного доступа выполнить ангиопульмонографию или
имплантацию кава-фильтра.
Ангиопульмонография позволяет не
только подтвердить диагноз ТЭЛА, установить ее локализацию, но и оценить объем
поражения сосудистого русла легких с помощью ангиографического индекса (G.
Miller и соавт., 1971).
Инструментальная диагностика ТГВ
"Золотым стандартом" для
подтверждения диагноза ТГВ является контрастная флебография, позволяющая
установить наличие, точную локализацию, распространенность венозного тромбоза.
В последние годы широкое
распространение получили неинвазивные методы диагностики ТГВ (плетизмография,
ультразвуковые сканирование и допплерография). Плетизмография (импедансная или
тензиометрическая) базируется на определении изменений объема крови в ноге,
вызываемых временной венозной обструкцией (наложением манжеты на бедро). При
нарушении проходимости глубоких вен уменьшение периметра голени после распускания
манжеты замедлено. При ультразвуковом сканировании признаком ТГВ является
несжимаемость вены при легком пробном сдавливании, может визуализироваться
тромб и отсутствовать расширение вен при проведении пробы Вальсальвы.
Критериями ТГВ при ультразвуковой допплерографии являются отсутствие или
снижение скорости кровотока, отсутствие или ослабление реакции в виде изменения
глубины и частоты дыхания в ответ на сдавление исследуемой вены. Недостатки
обоих методов: 1) ненадежность при тромбозах вен задней части голени и таза; 2)
невозможность оценки эмбологенности тромба. При диагностике флеботромбоза ног
используют также радионуклидную флебографию с применением макроагрегата
альбумина, меченного 99mТс, введенного в поверхностные вены стоп.
В последнее десятилетие в
клинической практике для диагностики ТГВ и ТЭЛА применяют методы, основанные на
определении таких маркеров активации коагуляции и фибринолиза, как
фибринопептид А и Д - димер. Эти методы высокочувствительны при тромбозе, но
недостаточно специфичны для диагностики ТГВ и ТЭЛА. Так, чувствительность
методов определения Д-димера достигает 99 %, а специфичность (по сравнению с
флебографией) - 53 %. Если в случае отрицательной реакции на наличие Д-димера в
крови можно уверенно говорить об отсутствии венозного тромбоза, то при
положительной реакции на Д-димер диагноз тромбоза следует подтвердить другими
методами.
Классификация ТЭЛА
В основу многочисленных
классификаций ТЭЛА положены различные критерии: локализация эмболов и калибр
обтурированных сосудов, объем поражения легочного артериального русла, течение
заболевания, ведущие клинические синдромы.
В 1983 г. B.C. Савельевым и соавт.
предложена классификация ТЭЛА. В ней учитываются локализация поражения, степень
нарушения перфузии легких (объем поражения), выраженность гемодинамических
расстройств и осложнения заболевания, которые обусловливают как прогноз, так и
выбор метода лечения.
Классифицируя легочную эмболию по
локализации, авторы взяли за основу проксимальный уровень поражения, так как
именно это во многом определяет тяжесть заболевания и тактику лечения.
Учитывая, что ТЭЛА характеризуется, как правило, множественным поражением
сосудов различного калибра с полной или частичной обтурацией их просвета,
выделен еще один критерий - степень нарушения перфузии легких. Она
рассчитывается по данным ПСЛ в виде перфузионного дефицита в процентах, а по
ангиопульмонограмме - по методу Миллера в баллах. Все это позволяет объективно
характеризовать объем поражения легочного артериального русла.
В качестве третьего критерия были
взяты гемодинамические расстройства, выраженность которых при прочих равных
условиях существенно влияет на прогноз. Тяжесть этих расстройств оценивается по
результатам измерения давления в правом желудочке и легочной артерии. Данные
зондирования правых отделов сердца не учитываются при снижении системного АД
ниже 100 мм рт. ст., что само по себе свидетельствует о резко выраженных
нарушениях гемодинамики.
Среди осложнений эмболии (четвертый
критерий) кроме инфаркта легкого выделены парадоксальная эмболия большого круга
кровообращения и хроническая постэмболическая легочная гипертензия, которые
могут иметь решающее значение в прогнозе заболевания.
Лечение ТЭЛА
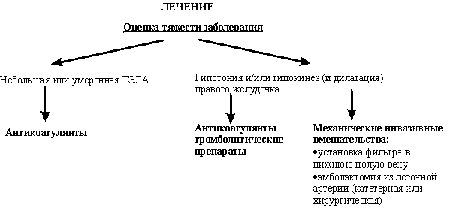
Основной целью лечебных
мероприятий при ТЭЛА являются нормализация (улучшение) перфузии легких и
предотвращение развития тяжелой хронической постэмболической легочной
гипертензии.
Общие лечебные мероприятия при
подозрении на ТЭЛА до и в процессе обследования включают: соблюдение строгого
постельного режима с целью предупреждения рецидива ТЭЛА; катетеризация
центральной вены для проведения инфузионной терапии и измерения ЦВД;
внутривенное болюсное введение 10 000 ЕД гепарина; ингаляция кислорода через
носовой катетер; при развитии кардиогенного шока назначение внутривенной
инфузии допамина, реополиглюкина, при присоединении инфаркт-пневмонии -
антибиотиков.
Гепаринотерапия
Основным препаратом для лечения ТГВ
и ТЭЛА является гепарин, который подавляет рост тробов, способствует их
растворению и предупреждает тромбообразование.
После первоначального внутривенного
струйного введения 10 000 ЕД гепарина переходят на один из следующих режимов
лечения: непрерывная внутривенная инфузия со скоростью 1000 ЕД/ч; прерывистое
внутривенное введение по 5000 ЕД каждые 4 ч; подкожное введение по 5000 ЕД
каждые 4 ч. Независимо от способа и кратности введения суточная доза гепарина
должна составлять 30 000 ЕД. Продолжительность гепаринотерапии не менее 7-10
дней, поскольку в эти сроки происходят лизис и/или организация тромба.
Лабораторный контроль при
проведении гепаринотерапии осуществляют путем определения активированного
частичного тромбопластинового времени (АЧТВ), которое при оптимальном уровне
гипокоагуляции в 1,5-2 раза превышает исходный показатель. АЧТВ определяют
каждые 4 ч, пока по крайней мере дважды не будет обнаружено его удлинение в
1,5-2 раза по отношению к исходному.
После этого АЧТВ определяют 1 раз в
сутки. Если АЧТВ менее чем в 1,5 раза выше исходного, внутривенно струйно
вводят 2000-5000 ЕД гепарина и увеличивают скорость инфузии на 25 %. При
увеличении АЧТВ более чем в 1,5-2 раза от исходного скорость инфузии уменьшают
на 25%.
С целью своевременного выявления
тромбоцитопении, индуцированной гепарином, каждые 3 дня гепаринотерапии необходимо
определять число тромбоцитов в периферической крови. Снижение нормального
количества тромбоцитов до 150 000 в 1 мкл диктует необходимость отмены
гепарина. Поскольку в процессе гепаринотерапии потребляются кофакторы гепарина,
целесообразно каждые 2-3 дня исследовать активность антитромбина III в плазме
крови.
За 3-5 дней до предполагаемой
отмены гепарина назначают антикоагулянты непрямого действия (варфарин,
фенилин), так как они вначале снижают уровень протеина С, что может вызвать
тромбозы. Адекватность дозы непрямых антикоагулянтов контролируется путем
определения протромбинового времени, величина которого должна превышать
исходный уровень в 1,5-2 раза (МНО - международное нормализованное отношение -
на уровне 2,0-3,0). Продолжительность лечения непрямыми антикоагулянтами должна
составлять не менее 3 мес, после рецидива флеботромбоза или ТЭЛА - 12 мес и
более.
В последние годы при лечении ТЭЛА и
ТГВ с успехом используются низкомолекулярные гепарины. Так, С. Thery и соавт.
(1992), показали, что подкожное применение фраксипарина по 200 анти-xа ед/кг 2
раза в день у больных с субмассивной ТЭЛА было столь же эффективным, как
лечение внутривенной инфузией гепарина. В то же время среди больных, получавших
фраксипарин, кровотечения наблюдались у 11%, а среди леченных гепарином - у
27%.
Тромболитическая
терапия показана при наличии признаков массивной и субмассивной ТЭЛА:
перфузионный дефицит 30-59%, ангиографический индекс 17-26 баллов,
систолическое и конечно-диастолическое давление в правом желудочке
соответственно 40-59 и 10-15 мм рт.ст., среднее давление в легочном стволе
25-34 мм рт.ст. [5].
Обязательными условиями проведения
тромболитической терапии являются: надежная верификация диагноза (ПСЛ, ангиопульмонография),
возможность осуществления лабораторного контроля. Противопоказания: недавно (до
10 дней) перенесенные хирургические вмешательства и травмы; сопутствующие
заболевания, при которых имеется высокий риск геморрагических осложнений
(язвенная болезнь в фазе обострения, неконтролируемая тяжелая артериальная
гипертензия, недавно перенесенный инсульт и др.).
Лечение стрептокиназой начинают с
внутривенного введения 250 000 ЕД (инактивирующая доза) препарата в 50 мл 5%
раствора глюкозы в течение 30 мин, затем на протяжении 12 - 24 ч продолжается
инфузия препарата со скоростью 100 000 ЕД/ч. Для профилактики аллергических
реакций одновременно с инактивирующей дозой стрептокиназы вводят 60-90 мг
преднизолона.
Урокиназа: в течение первых 15-30
мин внутривенно вводят 4 400 ЕД на 1 кг массы больного, затем по 4 400 ЕД/кг в
час на протяжении 12-24 ч.
Тканевой активатор плазминогена:
внутривенно 10 мг в течение 2 мин, в последующие 60 мин - 50 мг, затем на
протяжении 2 ч - еще 40 мг (суммарная доза 100 мг). Альтернативный вариант:
внутривенная инфузия 100 мг препарата в течение 2 ч.
Лабораторный контроль при
проведении тромболитической терапии включает определение концентрации
фибриногена в плазме крови, тромбинового времени. После окончания тромболитической
терапии назначают гепарин по указанной выше схеме.Эффект тромболитической
терапии оценивают по клиническим (уменьшение одышки, тахикардии, цианоза),
электрокардиографическим (регресс признаков перегрузки правых отделов сердца)
признакам, результатам повторной ПСЛ или ангиопульмонографии.
Хирургическое лечение показано при
перфузионном дефиците более 60 %, ангиографическом индексе свыше 27 баллов по
Миллеру, систолическом и конечно-диастолическом давлении в правом желудочке
выше соответственно 60 и 15 мм рт.ст., среднем давлении в легочном стволе,
превышающем 35 мм рт.ст. [5]. Задача хирургических вмешательств при ТЭЛА -
удаление тромбоэмболов для восстановления кровотока по легочным артериям. При
эмболии ствола и главных его ветвей, протекающей с выраженными расстройствами
гемодинамики, применяется экстренная эмболэктомия из легочной артерии (операция
Фоссщульте или эмболэктомия в условиях искусственного кровообращения).
Используется также непрямая эмболэктомия - аспирация тромбоэмболов по катетеру,
введенному в легочную артерию.
Профилактика ТГВ и ТЭЛА
Профилактика ТГВ и ТЭЛА
основывается на предупреждении развития флеботромбоза ног, ранней диагностике
флеботромбоза ног и его своевременном лечении, выделении группы больных с
высоким риском развития флеботромбоза.
Профилактические мероприятия должны
проводиться у больных с наличием следующих факторов риска развития
флеботромбозов ног и ТЭЛА: возраст старше 40 лет; ожирение; выраженные проявления
сердечной недостаточности; инфаркт миокарда; инсульт; оперативные вмешательства
на органах брюшной полости, малого таза, грудной клетки и на нижних
конечностях; ранее перенесенный ТГВ.
У больных с факторами риска
развития флеботромбоза должен проводиться ежедневный осмотр ног с определением
симптомов Хоманса и Мозеса, при необходимости следует выполнять ультразвуковую
допплерографию магистральных вен.
Немедикаментозные меры профилактики
включают раннюю активизацию больных в послеоперационном периоде, при инфаркте
миокарда, инсульте головного мозга; бинтование эластическими бинтами голеней и
бедер; перемежающуюся пневматическую компрессию манжетами, наложенными на
голени.
Медикаментозная коррекция системы
гемостаза осуществляется с помощью малых доз гепарина, который назначают
подкожно по 5000 ЕД каждые 8 - 12 ч. Лечение начинают за 2 ч до операции и
продолжают в течение 7 - 10 дней после нее либо вплоть до выписки из
стационара. При необходимости гепарин продолжают вводить в амбулаторных
условиях. Применение гепарина уменьшает риск нелетальной ТЭЛА на 40%, летальной
- на 65 %, ТГВ -на 30% [4]. У больных с высоким риском развития геморрагических
осложнений (после операций на головном и спинном мозге) вместо гепарина
используют ежедневные инфузии низкомолекулярных декстранов (реополиглюкина).
У больных с высоким риском развития
флеботромбоза (оперативные вмешательства, злокачественные опухоли, травмы
костей, сердечная недостаточность и др.) используются низкомолекулярные
гепарины. При этом доза препарата зависит от степени риска возникновения ТГВ:
при высоком риске дозу увеличивают по сравнению с таковой в случае умеренного
риска. Так, в общей хирургии доза фраксипарина составляет 7500 анти-ха ед/кг
(0,3 мл) в сутки, в ортопедической хирургии - 100 анти-ха ед/кг в сутки в
течение первых 3 дней, с 4-го дня - 150 анти-ха ед/кг в сутки.
Продолжительность профилактического применения препарата должна быть не менее
10 дней. Применение низкомолекулярных гепаринов не требует регулярного лабораторного
контроля реже, чем использование стандартного гепарина сопровождается развитием
кровотечений и тромбоцитопении.
Хирургическая профилактика ТЭЛА
показана в следующих случаях: при эмбологенном флеботромбозе в илеокавальном
сегменте; при массивной ТЭЛА, в том числе после эмболэктомии и с
неустановленным источником эмболизации; при рецидивирующей ТЭЛА, в том числе с
неустановленным источником эмболизации; при наличии осложнений или
противопоказаний к гепаринотерапии у больных с флеботромбозом или тромбоэмболией
крупных ветвей легочной артерии.
Ocновными методами хирургической
профилактики являются тромбоэктомия, перевязка магистральных вен (бедренной
вены ниже устья глубокой вены бедра), пликация НПВ и имплантация кава-фильтров.
В настоящее время наиболее широко используется чрескожная имплантация
кава-фильтров.
Техника чрескожной имплантации
кава-фильтров различных конструкций (зонтичный Мобин-Уддина, Гринфильда,
Амплатца, "птичье гнездо", "тюльпан Гюнтера", РЭПТЭЛА,
"песочные часы") имеет много общего. Имплантация кава-фильтров
проводится в рентгенооперационной.
Для оценки состояния НПВ и
получения информации о эмбологенности тромба вначале производится ретроградная
или антеградная илеокаваграфия. Выбор доступа (ретроградный - яремный,
подключичный; антеградный -бедренный) зависит от предполагаемой локализации
тромба: проведение катетера через тромбированные вены чревато фрагментацией
тромба с развитием ТЭЛА.
Кава-фильтр имплантируют
непосредственно ниже устьев почечных вен. При низком положении кава-фильтра
образовавшееся между ним и устьями почечных вен "мертвое"
пространство повышает риск тромбообразования и ТЭЛА.
После имплантации кава-фильтра
проводится контрольная рентгенография для контроля его месторасположения. В течение
2 сут больной находится на постельном режиме; на 5-6 дней назначают
антибиотики, проводят лечение гепарином.
При септической тромбоэмболии
кава-фильтр не препятствует прохождению мелких бактериальных эмболов, поэтому в
этих случаях прибегают к перевязке НПВ. При септическом тромбофлебите малого
таза, кроме того, перевязывают левую яичниковую вену.
Противоэмболические кава-фильтры
надежно предотвращают ТЭЛА, частота развития послеоперационной эмболии не
превышает 1,2 %. Возникновение ее объясняют рядом причин: ошибочной
имплантацией кава-фильтра в притоке НПВ, неправильной его фиксацией,
образованием тромбов между фильтром и почечными венами, тромбозом расширенных
паракавальных коллатералей, образованием тромбов на поверхности фильтра.
Алгоритм лечебно-диагностических мероприятий при ТЭЛА
Высокая частота ТЭЛА при различных
заболеваниях, трудности диагностики этого опасного осложнения и тяжесть
прогноза требуют четкой организации диагностических и лечебных мероприятий. Лечебно-диагностический
процесс при ТЭЛА можно условно разделить на три этапа.
Основная задача I этапа -
установить предположительный диагноз ТЭЛА. Большое значение имеют оценка
факторов риска возникновения ТЭЛА (признаки венозного тромбоза, застойная
сердечная недостаточность, аритмия, течение послеоперационного периода, травмы
ног, вынужденная гиподинамия и др.), целенаправленно и тщательно собранный
анамнез. Особое внимание обращают на внезапность появления таких симптомов, как
одышка в покое, сердцебиение, головокружение, потеря сознания, боли в груди,
кровохарканье. Если при осмотре больного выявляют цианоз или бледность кожи,
набухание шейных вен, акцент II тона над легочной артерией, артериальную
гипотензию, шум трения плевры, то диагноз ТЭЛА становится достаточно
обоснованным уже на этом этапе.
Задача II этапа -
установление вероятностного диагноза ТЭЛА и дифференциальная диагностика с
синдромосходными заболеваниями с помощью рутинных методов исследования. Срочно
выполненные электрокардиография и рентгенография органов грудной клетки нередко
подтверждают предположение о наличии ТЭЛА. При исследовании газов крови
выявляют гипоксемию и гипокапнию. Для того чтобы дифференцировать массивную
ТЭЛА от инфаркта миокарда и гипокапнию. Для того чтобы дифференцировать
массивную ТЭЛА от инфаркта миокарда и расслаивающей аневризмы грудного отдела
аорты, необходимо эхокардиографическое исследование. У больных с эмболией
мелких ветвей, проявляющейся главным образом болями в груди при дыхании,
кровохарканьем, умеренной одышкой, дифференциальную диагностику проводят с
острой пневмонией и плевритом. Рентгенологическое исследование позволяет с
уверенностью исключить спонтанный пневмоторакс, массивный ателектаз,
плевральный выпот, экссудативный перикардит.
При установлении вероятностного
диагноза ТЭЛА в зависимости от наличия нарушений гемодинамики и дыхательной
недостаточности следует решить вопрос о том, в каком отделении в дальнейшем
должны проводиться обследование и лечение больного. При нарушении системной
гемодинамики и дыхательной недостаточности, рецидивирующем течении ТЭЛА больных
переводят в отделение интенсивной терапии и реанимации. Остальных пациентов
направляют в кардиологическое или пульмонологическое отделение (в зависимости
от характера основного заболевания) либо в дальнейшем проводят лечение в том же
отделении (неврологическое, хирургическое или общетерапевтическое), где была
диагностирована ТЭЛА.
III этап диагностического
алгоритма заключается в применении методов, позволяющих верифицировать
ТЭЛА, уточнить локализацию тромбоэмбола, объем поражения сосудистого русла
легких, степень нарушения гемодинамики и определить источник эмболизации (ПСЛ,
ангиопульмонография, илеокаваграфия, ультразвуковая допплерография вен).
Отрицательный результат сцинтиграфии легких полностью исключает диагноз ТЭЛА.
Сомнительные данные, полученные при этом исследовании, а также предположение о
наличии массивной ТЭЛА или рецидивирующем ее течении делают абсолютно
показанным проведение ангиографии.
Последовательность применения
диагностических методов исследования зависит от тяжести клинических симптомов.
В связи с высокой информативностью и малой травматичностью сцинтиграфия легких
должна рассматриваться как метод скрининга при обследовании больных, у которых заподозрена
легочная эмболия. Крайняя тяжесть состояния больного, наличие выраженных
циркуляторных и респираторных нарушений диктуют необходимость первоочередного
проведения ангиопульмонографии.
Установление локализации и объема
эмболического поражения легочного сосудистого русла позволяет выбрать
оптимальную тактику лечения. При выраженных нарушениях перфузии легких показана
тромболитическая терапия или удаление эмбола из легочной артерии. В случаях
ТЭЛА с нарушением перфузии легкой и средней степени (перфузионный дефицит менее
30%) проводят лечение гепарином.
Важным компонентом лечебных
мероприятий при ТЭЛА является предотвращение рецидива эмболии. При
рецидивирующем течении заболевания, массивной тромбоэмболии, эмбологенном
флеботромбозе проводят имплантацию противоэмболического кава-фильтра.
Литература:
1. Яковлев В.Б. Тромбоэмболия легочной артерии в многопрофильном клиническом
стационаре (распространенность, диагностика, лечение, организация
специализированной медицинской помощи). Дисс. на докт. мед. наук. - М. - 1995.
- 47 с.
2. Rich S. Тромбоэмболия легочной артерии // В кн.: Кардиология в таблицах и
схемах. Под. ред. М. Фрида и С.Грайнс.М.: Практика, 1996. - С. 538 - 548.
3. Савельев B.C., Яблоков Е.Г., Кириенко А.И. Массивная эмболия легочных
артерий. - М.: Медицина. - 1990. - 336 с.
|