|
Эндоскопия пищевода и желудка
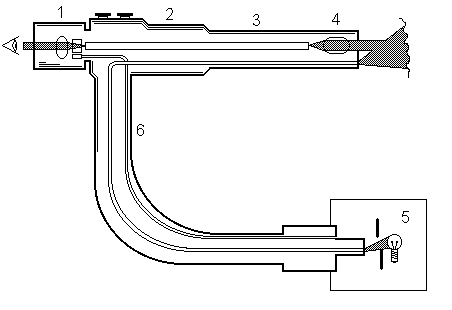
Разработка и широкое внедрение в клиническуюпрактику современных эндоскопических методов исследования значительно расширили диагностические и лечебные возможности практически во всех областях медицины: пульмонологии, гастроэнтерологии, гинекологии и акушерстве, урологии и др. Это обусловлено созданием новых видов эндоскопических приборов на основе волоконной оптики, характеризующихся высокой разрешающей способностью, и использованием в эндоскопии с диагностическими и лечебными целями физических, механических, химических и биологических факторов воздействия на органы и ткани. Успешно развивается неотложная эндоскопия, обеспечивающая диагностику и рациональное лечение многих осложнений различных заболеваний. В связи с высокой диагностической эффективностью эндоскопические методы широко используются в практическом здравоохранении - в городских и районных больницах. Информативность, простота и относительная безопасность некоторых эндоскопических методов, которые применяют в гастроэнтерологии, пульмонологии, гинекологии и других областях медицины, позволяют применять их в амбулаторных условиях. Оперативная эндоскопия – новое направление в медицине. При некоторых заболеваниях эндоскопические операции дают более высокий лечебный эффект и имеют преимущества перед хирургическими операциями. В частности, в гастроэнтерологии эндоскопическое лечение стало методом выбора при инородных телах и полипозе желудочно-кишечного тракта, холедохолитеазе, его широко используют при гастродуоденальных изъязвлениях, холецистите, панкреатите и др. Эндоскопические методы лечения находят все более широкое применение при лечении острых и хронических заболеваний бронхов и легких, гениталий, мочевого пузыря и других органов. 2. Приборы и инструменты Большинство современных эндоскопов созданы на основе волоконной оптики. Высокая разрешающая способность определяет их широкое клиническое применение. Идея передачи света с помощью волоконной оптики принадлежит Baird (1928), а практическое ее использование в эндоскопах стало возможным благодаря работам Van Heel (1954), Hopkins и Kapany (1954), L. Curtiss и соавторов. (1957). Первое сообщение о клиническом применении гибкого фиброгастродуоденоскопа сделали B. Hirschowitz и соавторы (1958). Принцип передачи света по волокну – световоду диаметром в несколько десятков микрон заключается в его полном внутреннем отражении: луч света, попавший на конец длинного волокна, последовательно отражается от его внутренних стенок и полностью выходит на противоположном конце. Светоотдача осуществляется при любом изгибе волокна. Для того чтобы исключить потери света и улучшить его отражение от стенок, каждое волокно покрывают слоем стекла с низким показателем преломления. Отдельное волокно передает изображение одной точки объекта. Волокна складывают в жгуты, из них формируют волоконно-оптическую систему эндоскопа, которую покрывают защитной оболочкой и размещают внутри гибкого тубуса. Фиброскопы должны быть гибкими, подвижными, с управляемым дистальным концом, хорошо передавать свет (яркое освещение объекта) и давать цветное изображение, иметь инструментальный канал. Фиброскоп состоит из управляемой дистальной головки, гибкой средней части, проксимально расположенных системы управления и окуляра, гибкого шнура – световода для передачи сета от источника к фиброскопу (рис. 2).На дистальной части (головке) эндоскопа располагаются концевое окно световода, объектив, отверстия каналов для введения инструментов, аспирации жидкости и инсуффляции воздуха. Расположение оптики может быть боковым, скошенным и торцевым. Назначение фиброскопа определяют его длина, наружный диаметр, характер расположения объектива на дистальной головке, диаметр и количество биопсийных каналов.
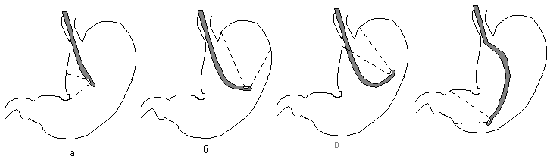
Рис. 2.Конструкция фиброскопа (схема). 1-окуляр; 2-блок управления; 3-гибкая часть; 4-дистальный управляемый конец; 5-источник света; 6-световод. Подвижность дистального конца и управляемое перемещение его в одной и двух плоскостях обеспечивают прицельный осмотр и биопсию. Управлять эндоскопом можно одной рукой, освобождая другую для проведения манипуляций. Фотографирование производят с помощью фотоаппарата, присоединенного к окуляру, который не мешает выполнять сложные операции. В некоторых типах эндоскопов фотокамеры располагаются на дистальном конце прибора. Важным достижением современной оптики является возможность получать при эндоскопии изображения объектов, увеличенные в 10-35 раз и более, и производить фокусировку с расстояния от 2,5 мм до бесконечности. В результате повышается разрешающая способность эндоскопов и улучшается качество диагностики, что имеет особое значение в онкологии. В связи с созданием волоконной оптики значительно изменилась конструкция и улучшилось качество жестких эндоскопов. Обеспечение хорошей освещенности объекта, холодный свет, возможность стерилизовать эндоскоп расширили применение лапаро-, торако-, кульдо-, цистоскопии и др. с диагностической и лечебной целями. Более того, возникли новые виды исследований – цефало- и артроскопия. В настоящее время эндоскопия вышла далеко за рамки «осмотра», понятие «эндоскопия» стало значительно шире. Это связано не только с возросшими техническими возможностями эндоскопов, но и в равной степени с созданием, специального инструментария: разнообразных щипцов для биопсии, цитологических щеток, захватов, ножниц, трубок-катетеров, кюреток, игл, петель, диатермических электродов и резцов, с помощью которых можно выполнять разнообразные диагностические и лечебные вмешательства. 3.Принципы эндоскопической диагностики и лечения. ЗАДАЧИ ИССЛЕДОВАНИЯ. Перед современной эндоскопией в клинике стоят важные диагностические и лечебные задачи: 1. Решение организационных вопросов, включая выбор первичного метода диагностики, определение показаний к комплексному эндоскопическому обследованию и применению дополнительных диагностических вмешательств; 2. Проведение диагностики и дифференциальной диагностики заболеваний и их осложнений; 3. Определение прогноза болезни и выработка индивидуальной тактики лечения больных на основании обнаруженных морфологических и функциональных изменений; 4. Планирование вида и объема хирургических вмешательств с учетом основного диагноза, сочетанных и сопутствующих заболеваний; 5. Определение показаний к эндоскопическим операциям и их проведение. При современных эндоскопических исследованиях возможна диагностика не только органических, но функциональных поражений органов и систем, которая определяет правильный выбор средств медикаментозного лечения и метода хирургического вмешательства. ПОКАЗАНИЯ И ПРОТИВОПОКАЗАНИЯ К ЭНДОСКОПИЧЕСКИМ ИССЛЕДОВАНИЯМ. Показания и противопоказания к эндоскопическим исследованиям всегда служат предметом дискуссий, что объясняется многочисленностью заболеваний и их осложнений, разнообразием эндоскопических методов исследования и лечения, различием стоящих перед ними задач, индивидуальными особенностями больных и многими другими факторами. В отношении плановых исследований существуют две противоположные точки зрения. Согласно первой из них, современные эндоскопические методы исследования следует применять как можно шире в связи с их высокой диагностической эффективностью, вторая, наоборот, предусматривает строгий отбор больных для эндоскопического исследования. Оба мнения имеют свои положительные и отрицательные стороны. Широкое использование эндоскопических повышает эффективность диагностики и позволяет выявить доброкачественные и злокачественные заболевания на ранних стадиях развития, когда они легче поддаются лечению. Однако вполне естественно, что при этом увеличивается частота различных осложнений, что дискредитирует метод в глазах врачей и больных. При определении показаний к эндоскопическим исследованиям и вмешательствам необходимо учитывать два правила: 1) опасность развития осложнений не должна превышать диагностическую и лечебную эффективность исследования; 2) диагностические исследования должны иметь практическое значение и играть существенную роль при определении тактики лечения больных. Если эти правила приняты во внимание, то отпадают сомнения в целесообразности эндоскопических исследований. ВИЗУАЛЬНЫЕ ИССЛЕДОВАНИЯ. Технические возможности современных эндоскопов (разрешающая способность оптики, необходимые гибкость и упругость, наличие различных приспособлений) настолько высоки, что с их помощью можно детально осмотреть поверхность большинства органов со стороны слизистой оболочки или серозного покрова, несмотря на их порой сложное строение и топографию, и выявить различные изменения их формы, окраски и состояния, а также обнаружить кровоизлияния, изъязвления, новообразования и т.д. Визуальная диагностика различных доброкачественных и злокачественных, хронических и острых заболеваний основывается на выявлении их прямых и косвенных эндоскопических признаков. Прямые признаки отражают патологоанатомический субстрат болезни, их обнаруживают при непосредственном осмотре очага поражения, а косвенные – в тех случаях, когда очаг, располагающийся в обследуемом или рядом расположенном органе, по различным причинам не может быть осмотрен. Первые результаты применения фиброскопов привели клиницистов к мысли, что проблемы дифференциальной диагностики доброкачественных и злокачественных поражений (изъязвлений, новообразований) больше не существует. Однако клинический опыт показал, что доброкачественные и злокачественные поражения не всегда удается отличить друг от друга, так как они имеют аналогичные эндоскопические признаки. Например по данным В.П. Стрекаловского и А.И. Кузьмина (1978), ни в одном случае при ранних полипоидных формах рака ободочной кишки на основании данных осмотра диагноз правильно поставлен не был. По сообщению W. Rosch (1979), из 210 изъязвлений желудка, имевших вид злокачественных, 12,8% оказались доброкачественными, а из 496 по виду доброкачественных 5% были малигнизированными. Расширить диагностические возможности визуальных исследований можно, применяя эндоскопы с увеличивающей оптикой в сочетании с витальными красителями. Применение таких аппаратов в гастроэнтерологии позволило выделить четыре типа мельчайших повреждений пищевода и пять типов повреждений желудка. ТОКИ ВЫСОКОЙ ЧАСТОТЫ, УЛЬТРАЗВУК И ЛАЗЕРНОЕ ИЗЛУЧЕНИЕ В ЭНДОСКОПИИ. Эндоскопические электрохирургические вмешательства применяют в различных разделах медицины, и диапазон их использования постоянно расширяется по мере создания соответствующих инструментов. Электрорезание и коагуляция стали обычными операциями в эндоскопии и требуют к себе самого пристального внимания, поскольку они не только эффективны, но и опасны для больных и персонала. В элекрохирургии применяют ток с частотой до 1 млн. циклов в секунду. Проходя через ткани, он приводит к нагреванию внутриклеточной жидкости до высоких температур и разрушению клеток образующимся паром. Решающее значение при резании имеет плотность тока в области активного электрода (петли, щипцов), имеющего небольшую площадь по сравнению с пассивным электродом (пластиной на теле больного). Если оба электрода небольшие и расположены рядом, то они оба становятся активными (биактивная диатермокоагуляция). Ток может быть рассекающим, коагулирующим и смешанным в зависимости от величины электродов и силы тока. Чем тоньше электрод (0,3 мм и меньше) и больше сила тока, тем выше эффект резания и ниже – коагуляции. Это всегда нужно учитывать при операциях, определяя их цель (рассечение или гемостаз) и комбинируя силу тока и величину электродов для достижения лечебного эффекта и предотвращения развития осложнений. К осложнениям электрохирургических операций относятся: шок, возникающий при утечке тока и включении низкочастотного тока, кровотечения, перфорации и ожоги органов при нарушениях правил выполнения операции. Ультразвуковая диагностика получила высокую оценку как абсолютно безопасный и достаточно эффективный метод, который можно применять в различных областях медицины. Сочетание эндоскопической и ультразвуковой аппаратуры расширяет диагностические возможности обоих методов и способствует развитию нового направления в диагностике. Японская фирма “Aloka” изготовила специальный ультразвуковой локатор для эндоскопов, который монтируют на дистальном конце эндоскопа. Неподвижная часть локатора имеет длину 8 см, ультразвуковая частота прибора 5 МГц, глубина локации – 8-11 см, фокусное расстояние – 30 см. Прибор позволяет обследовать органы грудной и брюшной полости (сердце, легкие, поджелудочную жедезу, желчные протоки). Недостатками его являются малая глубина локации и небольшой сектор обследования. Использование лазерного излучения в эндоскопии является крупнейшим достижением современной науки. Лазерная установка, которую применяют в эндоскопии, включает истосник энергии, световод и эндоскоп. В гибких эндоскопах используют лазеры с короткой волной излучения: YAG-лазер (длина волны 1,06 мкм), аргоновый (0,6 мкм) и медный (0,58 мкм). В жестких эндоскопах можно применять СО2-лазер с длинной волной (10 мкм). Лазерный луч проводят по кварцевому световоду, размещающемуся в инструментальном канале (диаметр более 1,7 мм) эндоскопа с торцевой и скошенной оптикой. Параллельно лазерному лучу к операционному полю подают регулируемый поток углекислого газа (СО2), позволяющий очистить и осушить операционное поле и предотвратить воспламенение газовой смеси, богатой кислородом и другими взрывоопасными газами. Для наведения невидимого лазерного луча используют видимый (красный) луч гелий-неонового лазера. Лечебное воздействие лазерного излучения основано на деструкции тканей в результате генерации в них тепла и нагревания их до 1000С, а также раздражающем действии на ткани. Эти качества обусловливают широкий диапазон его применения: остановка кровотечений из изъязвлений, опухолей и других источников; ликвидация новообразований, гемангиом, телеангиэктазий; ускорение регенерации хронических язв. Положительными качествами фотокоагуляции отсутствие необходимости контакта инструмента с тканями, небольшая (до 2 мм) зона коагуляции, гемостатический эффект, эпителизация дефектов без образования рубцов. Безопасность применения лазерного излучения в эндоскопии обеспечивается концентрацией энергии в поверхностных слоях ткани, направленным воздействием, регулируемой экспозицией. 4. Методы эндоскопической диагностики и лечения. ЭЗОФАГОСКОПИЯ. Аппаратура. Осмотр пищевода осуществляют с помощью гибких или жестких эндоскопов. Для диагностики целесообразнее применять гибкие эзофагоскопы, которые позволяют детально осмотреть все отделы пищевода. Лечебную эзофагоскопию часто производят с помощью жесткого эндоскопа, так как через его широкий тубус можно провести в пищевод под контролем зрения различные инструменты. Показания и противопоказания. Плановая эзофагоскопия показана: 1) при подозрении на заболевания пищевода при отрицательных или неопределенных результатах рентгенологического исследования; 2) для подтверждения или исключения злокачественного процесса в пищеводе; 3) для уточнения распространенности процесса на слизистой оболочке пищевода; 4) для оценки эффективности терапевтического, лучевого или хирургического лечения; 5) для проведения лечебных манипуляций и хирургических вмешательств (полипэктомия, склеротерапия и др.). Экстренная эзофагоскопия показана: 1) при подозрении на наличие инородного тела в пищеводе; 2) при пищеводном кровотечении; 3) при подозрении на повреждение и перфорацию пищевода; 4) при стенозах пищевода для проведения зонда в желудок с целью кормления и др. Противопоказания к эзофагоскопии определяются крайне тяжелым общим состоянием и местными изменениями, при которых проведение этого исследования невозможно: большая аневризма аорты, ожог и значительная деформация входа в пищевод и др. Методика. Эзофагоскопию выполняют на специальных столах с поднимающимся головным и ножным концами, в положении на спине или боку, возможно проведение исследования в положении сидя. При выполнении эзофагоскопии с помощью ригидного эндоскопа необходимо так расположить голову и туловище, чтобы рот, ротоглотка и пищевод находились в одной плоскости. Эндоскоп проводят под постоянным контролем зрения, последовательно оттесняя кпереди корень языка и надгортанник, постоянно ориентируясь на заднюю стенку ротоглотки. Наиболее сложный участок – переход ротоглотки в пищевод, который представляет собой щель, расположенную во фронтальной плоскости, раскрывающуюся в момент глотка. Эзофагоскопия с помощью фиброэндоскопа технически значительно проще, чем при использовании жесткого эндоскопа, и менее травматична для больного. Изогнув конец эндоскопа по форме ротоглотки, приближают его к входу в пищевод и в момент глотка проводят в него. После введения эндоскопа в пищевод дальнейшее его продвижение и осмотр осуществляют при постоянном нагнетании воздуха. Осмотр пищевода производят как во время проведения эндоскопа до желудка, так и при его выведении. В шейном отделе пищевода продольные складки слизистой оболочки соприкасаются своими вершинами. Расправить складки и осмотреть слизистую оболочку этого отдела удается лишь при интенсивном нагнетании воздуха, добиться полного расправления складок трудно. В тот момент, когда пищевод легко расправился под действием воздуха, можно констатировать, что конец эндоскопа достиг грудного отдела пищевода. Здесь слизистая оболочка становится гладкой, просвет пищевода приобретает округлую форму. Место прохождения пищевода через диафрагму определяют по характерному кольцевидному сужению пищевода и небольшому расширению над ним. Брюшной отдел пищевода хорошо расправляется воздухом и представляет собой воронку, дном которой является пищеводно-желудочный переход. Для успешной диагностики различных заболеваний при эзофагоскопии следует изучать не только целость слизистой оболочки, ее цвет, подвижность, складчатость, но и функцию пищевода – перистальтику его стенок, изменение их в зависимости от дыхания и сокращений сердца, наличие ригидности стенок, не расправляющихся при введении воздуха. Неудачи и осложнения. Применение гибких эндоскопов при эзофагоскопии обеспечивает практическую безопасность исследования. Однако при неправильном использовании фиброскопов возможны тяжелые повреждения стенок пищевода и даже его перфорация. Эти осложнения возникают в тех случаях, когда нарушается основной принцип эндоскопии – проведение эндоскопа только под визуальным контролем без приложения силы при преодолении препятствий. Перфорация пищевода - очень тяжелое осложнение, при котором требуется экстренное хирургическое вмешательство. Наиболее часто возникают осложнения общего характера, которые обусловлены непереносимостью препаратов, используемых для премедикации и анестезии. ГАСТРОСКОПИЯ. Аппаратура. Для осмотра полости желудка применяют специальные приборы – гастроскопы, различающиеся в основном по расположению оптики на дистальном конце прибора: торцевое, косое, боковое. Технические приемы гастроскопии, которую проводят с помощью гастроскопов с торцевой оптикой, легче осваиваются, чем методика осмотра желудка эндоскопом с боковым расположением оптики, но после овладения всеми приемами гастроскопии исследования с его помощью проводят быстрее и с меньшим количеством диагностических ошибок. Преимущество эндоскопов с торцевой оптикой заключается в том, что с их помощью можно последовательно осмотреть желудок и двенадцатиперстную кишку. В связи с этим они получили название панэндоскопов. В настоящее время созданы гастроскопы, специально предназначенные для проведения лечебных манипуляций. Наличие в распоряжении эндоскописта нескольких приборов разного диаметра, с различным расположением оптики и дополнительными инструментальными каналами, а также набор специальных инструментов является идеальным условием для его работы. Показания и противопоказания. Плановая гастроскопия показана во всех случаях, когда она способствует установлению или уточнению диагноза и выявлению изменений в желудке, которые могут повлиять на выбор рационального метода лечения. Экстренная гастроскопия показана: для выявления причины желудочного кровотечения, для диагностики и удаления инородных тел желудка, для дифференциальной диагностики заболеваний желудка и острых хирургических заболеваний, для установления характера пилородуоденального стеноза (органического или функционального). Противопоказаниями к гастроскопии являются заболевания пищевода, при которых невозможно провести эндоскоп в желудок или имеется повышенный риск его перфорации (ожог пищевода, рубцовая стриктура, аневризма аорты и др.).Относительным противопоказанием служит общее тяжелое состояние больного в связи с наличием сопутствующих заболеваний. В то же время проведение эзофагогастроскопии может быть оправдано даже у больного с острым инфарктом, нарушением мозгового кровообращения и др. Это прежде всего относится к заболеваниям, представляющим собой прямую угрозу жизни больного. Так, гастроскопию следует проводить даже у больного инфарктом миокарда при возникновении у него желудочно-кишечного кровотечения, как для выявления причины и степени кровотечения, так и для его остановки. Методика. Последовательность осмотра желудка и применяемые технические приемы различны и зависят от вида используемого эндоскопа. Перед введением в пищевод эндоскопа с боковой оптикой дистальный конец его слегка сгибают соответственно изгибу ротоглотки. В момент глотка аппарат без насилия вводят в пищевод, отпуская в этот момент рычаги, сгибавшие конец эндоскопа. Свободное продвижение аппарата, отсутствие кашля и резкого изменения голоса указывают на нахождение его в пищеводе. В течение этого периода в окуляре видно лишь ярко-красное поле зрения. Прохождение эндоскопа через пищеводно-желудочный переход ощущается по наличию легкого сопротивления. Подавая с этого момента воздух в желудок, можно наблюдать постепенное изменение цвета поля зрения: оно бледнеет, становится оранжево-желтым и вскоре появляется изображение слизистой оболочки желудка. Осмотр желудка производят в определенной последовательности после четкой ориентации положения дистального конца эндоскопа. Обычно ориентиром служат угол, а также тело желудка, по которому определяют ось желудка и устанавливают прибор в положение, при котором дуга малой кривизны в поле зрения занимает горизонтальное и симметричное положение. Это позволяет избежать чрезмерного вдавления изогнутого колена эндоскопа в большую кривизну и появления болей. Вращая прибор вокруг оси, сначала осматривают малую кривизну (рис. 3, а), субкардиальную зону и прилегающие к
Рис. 2. Гастроскопия эндоскопом с боковой оптикой (схема). Объяснение в тексте. ним переднюю и заднюю стенки желудка, а также большую кривизну. Изгибая конец прибора, осматривают дно и кардиальный отдел (рис. 3, б, в). Следующим этапом гастроскопии является осмотр тела желудка. Эндоскоп ориентируют на 12 часов и сгибают к большой кривизне, в результате в поле зрения оказывается все тело желудка. После панорамного обзора осуществляют осмотр слизистой оболочки с близкого расстояния. Особенно тщательно осматривают угол желудка и обе его поверхности. При продвижении эндоскопа вперед из-за полукруглой складки, образуемой углом, появляются антральный отдел желудка и пилорический канал, имеющий округлую форму. Продвигая эндоскоп вперед и изгибая в разных направлениях, осматривают антральный отдел и привратник по кругу (рис. 3, г). Необходимо учитывать, что просвет желудка, форма складок и вид слизистой оболочки значительно изменяются при нагнетании воздуха в желудок. Для того чтобы лучше оценить функциональные и органические изменения, осматривать желудок следует при различных стадиях расширения его воздухом. Слизистая оболочка кардиальной зоны нежно-розового цвета, с невысокими продольными складками, через слизистую оболочку просвечивают мелкие кровеносные сосуды. Слизистая оболочка проксимального отдела и дна желудка розово-желтого цвета, бугристая, величина складок в области дна значительно увеличивается. Конфигурация тела и антрального отдела желудка изменяется в соответствии с количеством вводимого воздуха. Полость желудка сначала имеет щелевидную форму с выраженной складчатостью слизистой оболочки, степень которой уменьшается по мере нагнетания воздуха. На большой кривизне складки резко выражены и имеют вид длинных, лежащих параллельно и тесно прилегающих друг к другу валиков. По направлению к антральному отделу количество и выраженность складок уменьшаются. Слизистая оболочка антрального отдела ровная, блестящая, складки нежные, едва выраженные и имеют неправильную форму. Даже при умеренной инсуффляции антральный отдел приобретает конусовидную форму, складки полностью расправляются. Привратник постоянно меняет свой вид, иногда это точечное отверстие, и тогда область привратника напоминает розетку. Такой вид ему придают короткие утолщенные складки, сходящиеся к отверстию. В момент прохождения перистальтической волны привратник расправляется, и через него можно осмотреть весь пилорический канал, который представляет собой цилиндр длиной до 5 мм. Слизистая оболочка в зоне канала гладкая, блестящая, иногда собирается в широкие продольные складки. Здесь же можно обнаружить валикообразные циркулярные складки, которые при прохождении перистальтической волны могут пролабировать в желудок. Через зияющий пилорический канал, что чаще наблюдается при атоническом состоянии желудка, можно увидеть луковицу двенадцатиперстной кишки. Последовательность осмотра отделов желудка эндоскопом с торцевой оптикой несколько иная. После расправления желудка воздухом в поле зрения обычно попадает большая кривизна, которую определяют по характерному виду складок. Последовательно осматривая отделы желудка и продвигая аппарат вперед, достигают большой кривизны, поле чего, увеличив угол изгиба дистального конца кверху, осматривают малую кривизну и угол желудка сначала на расстоянии, а затем вблизи. Продвигая эндоскоп по большой кривизне и ориентируясь по направлению перистальтики, подводят его к антральному отделу, а далее - к привратнику. Осмотр угла желудка со стороны антрального отдела и кардии возможен лишь при резком сгибании конца эндоскопа. Пилорический отдел желудка представляет собой гладкостенный цилиндр, в конце которого легко обнаружить пилорический канал. Неудачи и осложнения. Применение современных эндоскопов обусловило относительную безопасность гастроскопии. Наиболее грозным осложнением является повреждение стенок исследуемых органов. Возможны перфорации пищевода гастроскопом, которые в основном наблюдались у пожилых больных, больных с неустойчивой психикой, при недостаточной анестезии и плохой видимости. Описано такое осложнение, как ретроградное проникновение дистального конца гастроскопа в пищевод. Это осложнение, при котором требуется хирургическое вмешательство, наблюдалось в случаях введения эндоскопа без визуального контроля. Очень частым осложнением является повреждение слизистой оболочки желудка, которое наблюдается при грубых манипуляциях, чрезмерном сгибании дистального конца эндоскопа, а также извлечении прибора с зафиксированными рычагами управления дистальным концом. Выраженные неприятные ощущения у больного вызывает нагнетание большого количества воздуха в желудок и значительное поступление его в желудочно-кишечный тракт. Кровотечения после гастроскопии чаще всего наблюдаются после проведения дополнительных диагностических (биопсия) и лечебных (полипэктомия, удаление инородных тел) манипуляций. Перфорации желудка отмечались лишь в зоне язвы или опухоли и были обусловлены их предперфоративным состоянием.
Список литературы:
|