|
Альвеолярная гиповентиляцияПарциальное давление СО2 в артериальной крови повышается выше нормы (37-43 мм рт. ст.). В наиболее клинически значимых, хронических синдромах с проявлением гиповентиляции Ра составляет 50-80 мм рт. ст. Таблица 96-1 Хронические синдромы
с проявлениями гиповентиляции
Источник: Phillipson E.A.: HPIM-13. Этиология Альвеолярная гиповентиляция является всегда следствием: 1) дефекта в системе, контролирующей дыхательный метаболизм, 2) поражения респираторной нервно-мышечной системы или 3) дефекта в аппарате вентиляции (табл. 96-1). Нарушения, связанные с ослаблением стимуляции дыхания, дефектами в нервно-мышечной системе органов дыхания и обструкцией верхних дыхательных путей, вызывают увеличение Расо , несмотря на нормальную структуру легких, вследствие уменьшения максимальной минутной вентиляции. Поражения грудной стенки, нижних дыхательных путей и легких обусловливают повышение Расо , несмотря на нормальную или увеличенную минутную вентиляцию. Повышение Расо
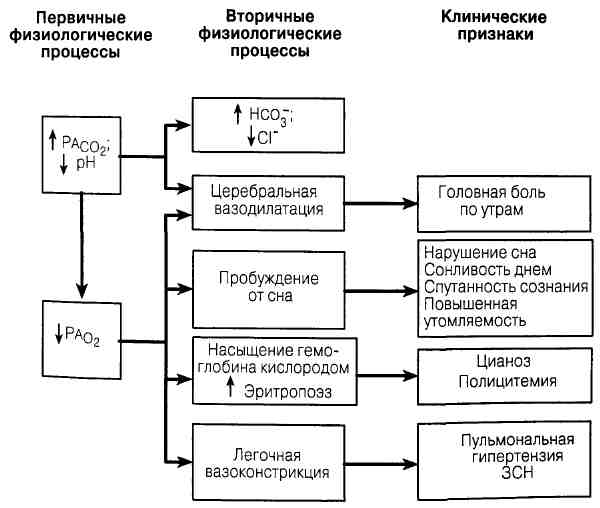
вызывает дыхательный ацидоз, компенсаторное повышение НСО ~ и снижение
Ра„ .
Рис 96-1. Физиологические и клинические признаки альвеолярной гипавентиляиии.
Гиповентиляционные синдромы Первичный альвеолярный синдром Этиология не известна. Встречается редко. Существует мнение о связи с дефектом в системе, контролирующей дыхательный метаболизм; ключ к диагностике — хронический респираторный ацидоз без признаков слабости дыхательной мускулатуры или снижения вентиляции. Некоторые больные реагируют на стимуляторы дыхания и ингаляцию О2. Дыхательный нервно-мышечный синдром Тяжелые первичные нервно-мышечные нарушения приводят к длительной ги-повентиляции (см. табл. 96-1). Гиповентиляция обычно развивается постепенно, но острые процессы, вызывающие перегрузку респираторной функции (например, вирусный бронхит с обструкцией дыхательных путей), могут способствовать появлению дыхательной недостаточности. Общим признаком является слабость диафрагмы с ортопноэ и парадоксальным движением брюшной стенки у больного, лежащего на спине. Тестирование выявляет низкую максимальную произвольную вентиляцию и снижение максимального давления на вдохе и выдохе. Лечение состоит в устранении предрасполагающих причин. У многих больных наступает улучшение от вспомогательной ИВЛ, проводимой ночью или в течение дня. Гиповентиляционный синдром при ожирении Выраженное ожирение оказывает механическую нагрузку на дыхательную систему. У части больных с ожирением и выраженными болезненными проявлениями могут развиться гиперкапния, гипоксемия и полицитемия, а также легочная гипер-тензия и недостаточность правого сердца. Характерно обструктивное ночное апноэ. В большинстве случаев наблюдается обструкция легкой или средней степени. Лечение заключается в снижении массы тела, прекращении курения и приеме фармакологических стимуляторов дыхания, таких как прогестерон. Апноэ во время сна (ночное апноэ) Апноэ определяют, как прекращение дыхания свыше 10с. Минимальное количество приступов удушья в течение ночи не указано, но у большинства больных возникает, по крайней мере, 10-15 эпизодов апноэ за 1 ч сна. В некоторых случаях наблюдается центральное апноэ, вызванное временной утратой нервной импульсапии к дыхательной мускулатуре, развивающейся во сне. У подавляющего большинства больных изначально имеется обструктивное апноэ с окклюзией в верхних дыхательных путях. Сон способствует коллапсу верхних дыхательных путей. Алкоголь и се-дативные средства ухудшают состояние больных. У большинства больных имеется аномальное сужение верхних дыхательных путей. Больные храпят во сне, отмечают сонливость днем, снижение памяти и импотенцию. Гипоксия в результате апноэ может вызвать аритмии, легочную гипертензию и недостаточность правого сердца. Диагностика. Необходимо наблюдение за больным в течение ночи. Для диагностики обструктивного ночного апноэ применяют метод полисомнографии, включающий определение стадий сна и мониторирование дыхания. Лечение направлено на увеличение объема и тонуса верхних дыхательных путей и снижение в них давления коллапса. У некоторых больных эффективно применение протриптилина (20-30 мг перед сном) или хирургическое вмешательство (увулопалатофарингопласти-ка). Снижение массы тела часто уменьшает выраженность заболевания. У большинства больных с тяжелыми ночными апноэ необходимо применять назальные канюли обеспечивающие положительное давление в дыхательных путях. Гипервентиляция Увеличение вентиляции снижает Расо менее 37 мм рт. ст. Этиологические факторы: поражения ЦНС, метаболический ацидоз, чувство тревоги, прием медикаментов (салицилаты), гипоксемия, гипогликемия, печеночная кома и сепсис. Гипервентиляция также может возникать при некоторых заболеваниях легких, особенно при интерстициальных заболеваниях и отеке легких. ( справочник Харрисона по внутренним болезням ) |